Placebo - hvad er det, og hvordan virker det?

Dette er en helt central artikel, hvis man vil forstå dele af smertefysiologien, nyere viden om symptomer og effekten af placebo samt de centrale neurobiologiske forandringer, der forårsages af placebo.
Men artiklen er også helt central, hvis man på et bedre teoretisk grundlag skal forstå ”effekten af den gode behandler”, som på intuitiv måde forstår at skabe en relation til patienten. Denne relation kan på grund af sin rituelle kraft reducere angst og give tryghed - og dermed mediere placeboeffekten.
Fakta om Lene Vase
Lene Vase, cand psyk., ph.d., er ansat som adjunkt på Klinisk Afdeling, Psykologisk Institut, Aarhus Universitet.
Hun har i samarbejde med blandt andre Donald D. Price fra University of Florida, USA, og Fabrizio Benedetti, University of Turin, Italien, gennemført en række undersøgelse af placeboeffekter hos forskellige typer af smertepatienter.
Senest er hun i gang med at undersøge, hvorledes placebofaktorer bidrager til effekten af alternativ behandling.
I artiklen sandsynliggøres det ligeledes, at effekten af visse fysiske behandlinger, som fx visse kirurgiske indgreb og akupunktur, kan medieres via placeboeffekter.
En patient med stærke smerter får en saltvandsindsprøjtning i den tro, at det er en morfinindsprøjtning, og efterfølgende oplever patienten, at smerterne er mindsket. Hvordan skal dette forstås? Ønsker patienten blot at stille lægen tilfreds ved at sige, at han/hun ikke længere har så ondt? Ville smerterne være gået over af sig selv efter et stykke tid? Eller er der tale om en placeboeffekt? Der kunne meget vel være tale om en placeboeffekt.
Placebo bliver af nogle opfattet som en snydebehandling, hvor inaktive behandlingsformer som saltvandsindsprøjtninger og kalktabletter giver en falsk behandlingseffekt.
Inden for de senere år har der imidlertid været en stigende interesse for at undersøge placeboeffekter, og det har ført til en større viden om, hvad placeboeffekter er, hvordan de opstår, og hvilke psykologiske, neurologiske og fysiologiske faktorer der bidrager til placeboeffekter (1-3). Denne nye viden om placeboeffekter kan på længere sigt føre til en bedre forståelse af, hvordan behandlingseffekten af medicinske standardbehandlinger kan øges.
Behandlingsritualet
For at forstå, hvad placeboeffekter er, kan det være en hjælp at se på, hvad der generelt bidrager til en behandlingseffekt.
I præhistorisk tid kunne en behandlingssituation se ud som følger: En Shaman, der er iført en fjerdragt, søger at påkalde sig åndernes magt via bestemte trylleformularer, alt imens han beder patienten drikke afkog lavet på knoglerne af døde dyr. I en sådan behandlingssituation er det tydeligt at se, at shamanen udfører ritualer og benytter sig af symboler. Han er iført en bestemt klædedragt (f.eks. fjerdragt), han benytter redskaber i sin behandling (f.eks. knogler fra døde dyr) og han gør brug af et særligt sprog (f.eks. trylleformularer).
Hvis man ser på en nutidig behandlingssituation, som for eksempel en hospitalsindlæggelse, vil mange af de samme ting gøre sig gældende. Lægen er også iført en bestemt klædedragt (f.eks. den hvide kittel), han benytter redskaber i sin behandling (f.eks. et stetoskop), og han gør brug af et særligt sprog (f.eks. latinske sygdomsbetegnelser).
I begge behandlingssituationer er der endvidere en relation mellem behandleren og patienten, og man må gå ud fra, at både patienten og behandleren har et håb om og en tro på, at netop den behandling, de er i gang med at udføre, vil kunne hjælpe patienten. De faktorer, der er fælles på tværs af behandlingssituationen, kan siges at være placebofaktorer (4).
Lidt humoristisk sagt har medicinens historie i mange år været lig med placeboens historie. En behandlingsform som åreladning, der tidligere har været flittigt brugt, har senere vist sig at være ineffektiv og måske endda ligefrem skadelig. At denne behandling alligevel har virket for nogle patienter, tilskrives i dag placeboeffekten.
Da man begyndte at få egentlig virksomme behandlingsformer som penicillin, opstod der et behov for at adskille effekten af det aktive medikament fra placeboeffekten. Hertil har man benyttet sig af det dobbeltblindede randomiserede forsøg, hvor et medikament, man formoder er aktivt, f.eks. Panodil, testes imod et inaktivt medikament, f.eks. en kalktablet.
Det formodede aktive medikament og placebomedikamentet ser umiddelbart ens ud, og det er derfor i princippet muligt at dobbeltblinde forsøget, så hverken forsøgslederen eller patienten ved, hvem der får hvilken behandling. Hvis de patienter, der får det formodede aktive medikament, oplever en større smertelindring end de patienter, der får placebomedikamentet, konkluderer man, at f.eks. Panodil er en aktiv behandlingsform mod smerte (4).
I det kliniske forsøg er placebofænomenet derfor blevet ligestillet med et inaktivt medikament, og placeboeffekten er blevet adskilt fra effekten af det aktive medikament. I klinisk praksis er placeboeffekten imidlertid indlejret i behandlingsritualet, og placeboeffekten og den aktive effekt spiller sammen og skaber derved den samlede behandlingseffekt (1-4).
Hvad er placeboeffekter?
Placebo kommer af det latinske ord ”placere”, der betyder ”jeg vil behage”. Da placeboeffekten i mange år har været tæt koblet til det dobbeltblindede randomiserede forsøg, er placeboeffekten blevet defineret som ”en inaktiv behandling” (5) eller som ”en nonspecifik, psykologisk eller psykofysiologisk terapeutisk effekt produceret af en placebo” (egen oversættelse) (2, 4).
Disse definitioner er imidlertid problematiske, da det er vanskeligt at forklare på en logisk måde, hvordan et inaktivt medikament kan føre til en aktiv behandlingseffekt (2, 4).
Nyere placebodefinitioner tager udgangspunkt i den psykosociale kontekst, som behandlingen foregår i, og der lægges vægt på, at placeboresponsen relaterer sig til patientens oplevelse af behandlingen eller til den mening, patienten tillægger sygdommen eller behandlingen (1, 4).
Dette ses bl.a. i følgende definition: ”Placeboresponsen er den reduktion i smerte, der stammer fra personens oplevelse af den terapeutiske” intervention« (egen oversættelse) (1). Men kan man påvise eksistensen af placeboeffekter? I 1955 udgav Beecher metaanalysen ”The powerful placebo”, hvor han beskrev, at en tredjedel af alle patienter oplever en reduktion af f.eks. smerte, når de får en placebobehandling (6).
Dette er imidlertid ikke ensbetydende med, at en tredjedel af alle patienter oplever en placeboeffekt. Smertereduktionen behøver nemlig ikke at skyldes en placeboeffekt, den kan lige så godt skyldes spontan helbredelse eller regression til gennemsnittet (1, 2).
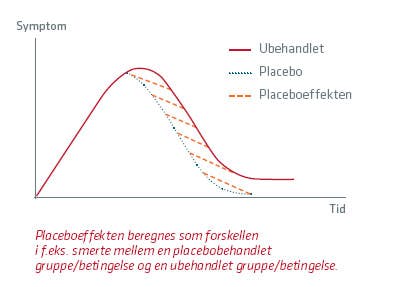
For at være sikker på, at det er en placeboeffekt, man måler, er det nødvendigt at sammenligne smertemål hos en placebobehandlet gruppe med smertemål hos en ubehandlet kontrolgruppe (Fig. side 11) (1, 2). Denne metode er blevet benyttet i nyere meta-analyser, og her viser resultaterne samstemmende, at der eksisterer signifikante placeboeffekter i forhold til smerte (5, 7, 8).
Der er imidlertid uenighed om, hvor store disse placeboeffekter er. I kliniske forsøg, hvor placebo bliver brugt som en kontrolbetingelse for det aktive medikament, er placeboeffekten lille (5, 7). I forsøg, hvor man undersøger, hvilke faktorer der bidrager til placeboeffekten, er placeboeffekten imidlertid moderat til stor (7, 8).
Senest har man i en stor undersøgelse af patienter med irritabel tyktarm påvist, at størrelsen af placeboeffekten stiger, jo mere kontakt, empati og positive informationer patienterne får fra behandleren, således at placeboeffekten næsten kan siges at følge et dosis-respons-forhold. Derudover viste undersøgelsen også, at effekten af placebobehandling kan være lige så stor som effekten af aktive medicinske standardbehandlinger (9).
Der er således enighed om, at placeboeffekter findes. Den store udfordring er at finde ud af, hvilke psykologiske, neurologiske og fysiologiske mekanismer der indgår i placeboeffekter.
I den følgende gennemgang vil der blive fokuseret på placeboeffekter i forhold til smerte, da det er denne type af placeboeffekter, der er bedst undersøgt. Men nyere undersøgelser har også vist store placeboeffekter i forhold til lidelser som angst, depression og Parkinsons sygdom (3).
Hvem kan opleve en placeboeffekt?
Man har tidligere søgt at indkredse de personer, der sandsynligvis ville kunne opnå smertelindring ved placebobehandling. Der har været fremsat hypoteser om, at det primært er kvinder og folk med lav intelligenskvotient, der opnår en placeboeffekt (1, 4).
I undersøgelser fra 1960'erne og 1970'erne har man imidlertid ikke kunnet identificere entydige sociodemografiske faktorer eller personlighedstræk, der kan forudsige, hvem der opnår effekt ved placebobehandling.
I en enkelt nyere undersøgelse er det påvist, at suggestibilitet - det vil sige påvirkelighed over for f.eks. verbale informationer såsom ”dette er et godt smertestillende middel” - er relateret til størrelsen af placeboeffekten.
Generelt må man dog sige, at sammenhængen mellem personlighedsfaktorer og placeboeffekter ikke er undersøgt tilstrækkeligt, men ud fra en umiddelbar betragtning er det ikke sandsynligt, at der findes enkelte markante personlighedsfaktorer, som alene vil kunne forklare, hvem der opnår en placeboeffekt (4).
Flere undersøgelser har nemlig vist, at det i høj grad er situationelle faktorer, der ser ud til at være afgørende for, om der opstår en placeboeffekt eller ej. For eksempel er det blevet påvist, at personer, der i en setting ikke opnår en positiv effekt af placebobehandling, vil kunne opnå en placeboeffekt i en anden behandlingssetting (4).
En af de situationer, hvor personlighedsmæssige og situationelle faktorer kan spille sammen, er i mødet mellem behandleren og patienten. Ovennævnte undersøgelse af patienter med irritabel tyktarm har netop vist, at en patient-behandler-relation, der er kendetegnet ved varme, opmærksomhed og tiltro til behandlingens effekt, i høj grad bidrager til placeboeffekten (9).
Kan forventning skabe det forventede?
En af de faktorer, der er velundersøgt, og som ser ud til at have stor betydning for placeboeffekten, er forventninger. Psykologen Irving Kirsch er en af fortalerne for, at patienter opnår smertelindring ved placebobehandling, fordi de forventer, at behandlingen vil lindre deres smerte (11).
Patienters forventninger kan påvirkes af en lang række faktorer. Hvis patienterne tidligere har oplevet, at indsprøjtninger med morfin giver smertelindring, er der større sandsynlighed for, at de også vil opleve smertelindring, hvis de får injektioner med saltvand (3). Dette fænomen kan skyldes folks erfaring, men det kan også forklares ud fra fysiologiske betingningsmekanismer (4).
Derudover ser relationen til behandleren ud til at spille en rolle. Hvis en læge giver en smertestillende injektion, har denne en større effekt, end hvis den samme injektion gives af en infusionspumpe (3). De verbale suggestioner, lægen giver i behandlingssituationen, ser også ud til at være afgørende. Hvis lægen fortæller patienterne, at den behandling, de får, ”enten er placebo eller et aktivt smertelindrende medikament”, vil patienterne ofte være usikre på, om de opnår smertelindring.
Sådanne verbale suggestioner bruges ofte i kliniske forsøg, og her ses typisk relativt små placeboeffekter. Hvis lægen derimod fortæller patienterne, at den behandling, de får, ”har vist sig at lindre smerte hos nogle patienter”, vil patienten typisk have højere forventninger til effekten af behandlingen. I forsøg, hvor man bruger de nne type af verbale suggestioner, ses ofte store placeboeffekter (2, 7, 9).
I en række forsøg har man direkte spurgt patienterne om deres forventning til smertebehandlingen og sammenholdt dette med deres faktiske smertelindring efter behandlingen (1, 2, 10). Forventning er blevet målt ved at spørge patienterne, hvad de forventer, at deres smerteniveau vil være efter behandlingen, og bede dem indikere dette på en visuel analogskala fra ”ingen smerte” til ”værst tænkelige smerte”.
Det har vist sig, at patienternes forventning om smertelindring kan forklare op til 80 procent af variansen i deres smertemål både efter placebobehandling og efter konventionel medicinsk behandling (1, 2, 10). Det betyder populært sagt, at hvis man kender patienternes forventning til behandlingen, kan man med op til 80 procents sandsynlighed forudsige, hvor god en smertelindring de vil opnå af behandlingen. Dette gælder både for placebobehandling og for medicinsk standardbehandling.
At oplevelsen af behandlingen og forventninger til behandlingens effekt er afgørende for, om man oplever smertelindring i forbindelse med placebobehandling er påvist i et elegant forsøg med patienter med Alzheimers sygdom (3). Nydiagnosticerede patienter med Alzheimers sygdom, der blev udsat for smerte, kunne i lighed med raske forsøgspersoner opnå en stor placeboeffekt.
Ved etårsopfølgningsundersøgelsen kunne patienterne med Alzheimers sygdom fortsat forstå de simple instrukser i smerteforsøget, men deres kognitive evner var markant nedsatte, og forbindelsen mellem de præfrontale områder og resten af hjernen var stærkt reduceret. På dette tidspunkt oplevede de kun en svag placeboeffekt i forbindelse med smertebehandling.
Da de præfrontale områder er forbundet med forventning, kan resultaterne fortolkes således, at komplekse mentale færdigheder som evnen til at forvente smertelindring kan være afgørende for, i hvor høj grad placeboanalgesiaeffekter opstår.
Spiller følelserne en rolle?
Patienternes forventning om smertelindring kan i høj grad påvirke de følelser, de har i forhold til behandlingen, og inden for de senere år er der kommet større fokus på at forstå, hvilke følelser der indgår i placeboeffekten. Det er tidligere blevet foreslået, at placeboeffekten skulle være en afslapningsrespons. Når patienter får en placebobehandling, føler de sig overbeviste om, at de nu vil få det bedre, hvilket får dem til at slappe af - og selve denne afslapning kan have en gavnlig effekt på deres tilstand.
Denne hypotese er til dels blevet understøttet af nyere forskning. Mange kroniske smertepatienter har et intenst ønske om smertelindring. Ønsket om smertelindring er ofte mindre realistisk end forventningen om smertelindring. En patient kan godt have et stærkt ønske om, at en behandling vil lindre smerten, samtidig med at han/hun har en meget lav forventning om, at behandlingen rent faktisk vil lindre smerte.
Samspillet mellem patienternes forventninger om smertelindring og deres ønske om smertelindring har vist sig at kunne forudsige nogle af de følelser, de har i forbindelse med behandlingen (1, 2). Hvis patienterne har høje forventninger om, at behandlingen vil lindre deres smerte, ser de ud til at give slip på deres intense ønske om smertelindring, og denne psykologiske ændring ser ud til at mindske deres angstniveau og føre til større smertelindring i forbindelse med placebobehandling (1).
Angstreduktion er en af de centrale følelser, der har vist sig at være relateret til placeboeffekten (1, 2). Indtil nu har man primært fokuseret på, om placeboeffekter er relaterede til en reduktion af negative følelser som angst og depression. I fremtiden vil det være interessant at se på, i hvilket omfang positive følelser som lettelse og tilfredshed også bidrager til en placeboeffekt.
Hvad sker der i hjernen under en placeboeffekt?
Hjerneskanningsteknikker har gjort det muligt at undersøge, hvad der sker i hjernen på folk, der oplever smertelindring i forbindelse med en placeboeffekt. I 2002 lavede Petrovic et al en positronemissionstomografi (PET)-undersøgelse, hvor de påførte raske forsøgspersoner smerte og gav hver af personerne hhv. et opioidmedikament, et placebomedikament og ingen behandling (11).
Man havde fortalt forsøgspersonerne, at der ville blive givet to potente smertestillende behandlinger, og at den ene af behandlingerne ville indeholde et opioidmedikament. I realiteten indeholdt den ene behandling et opioidmedikament, mens den anden behandling var en placebobehandling.
Hos de personer, der oplevede en smertelindrende effekt ved placebobehandling, var der en højere grad af aktivering i orbitofrontal cortex, anterior cingulate cortex og den periakveduktale grå substans under smertelindring med et opioidmedikament. Disse områder er kendetegnet ved en høj koncentration af opioidreceptorer, så Petrovic fortolkede resultaterne således, at folk, der oplever en placeboeffekt, i højere grad er i stand til at aktivere et opioidnetværk, der er relateret til frigivelse af endogene opioider.
Det betyder med andre ord, at kroppens naturlige smertedæmpende system ser ud til at være aktiveret under en placeboeffekt. Wager et al gik videre og undersøgte, hvad der sker under selve placeboeffekten ved hjælp af en functional magnetic resonance imaging (fMRI)-undersøgelse (12).
Forsøgspersoner blev udsat for smertefulde stimuli og fik enten ingen behandling eller placebobehandling. Hos de personer, der oplevede smertelindring under placebobehandling, fandt man reduceret aktivitet i den såkaldte smertematrix, der involverer områder som thalamus, anterior insula cortex og anterior cingulate cortex, i forhold til hos de personer, der ikke fik nogen behandling.
En reduceret hjerneaktivitet i relativt tidlige processeringsområder som thalamus tyder på, at placebobehandlingen går ind og hindrer smertefulde stimuli i at nå hjernen og dermed skaber en reel smertelindrende effekt. Dette fund er senere blevet verificeret i en undersøgelse af kroniske smertepatienter (2).
Man har også undersøgt, hvad der sker i den fase, hvor forsøgspersoner forventer smertelindring i forbindelse med placebobehandling, men hvor smertelindringen endnu ikke er indtruffet (13). Her så man øget aktivitet i præfrontale områder, rostral anterior cingulate cortex (rACC), og i den periakvæduktale grå substans (PAG). De præfrontale områder involverede hjernestrukturer, der tidligere har vist sig at være relaterede til forventning om smertelindring og ønske om smertelindring (1, 2).
Områderne rACC - og især PAG - er kendt for at have en høj koncentration af opioidreceptorer, og de kan derfor være relateret til frigivelse af endogene opioider. Det er derfor muligt, at forventning om smertelindring og til dels ønske om smertelindring kan aktivere områder i midthjernen og hjernestammen, der frigiver endogene opioider, og ad den vej skabe smertelindring (1, 2).
Frigivelse af endogene opioider
Allerede i begyndelsen af 1970'erne var det muligt at påvise, at placeboeffekter kan blokeres af naloxon (en opioidantagonist), hvilket indikerer, at placeboeffekter kan være medieret af endogene opioider (15). Dette fund er i overensstemmelse med undersøgelser, hvor man har fundet en øget mængde af endorfiner i cerebrospinalvæsken under placeboeffekt, og med hjerneskanningsundersøgelser, der har vist øget aktivitet i my-receptorer (en særlig type opioidreceptorer) under placeboeffekt (2).
Man har imidlertid også i flere undersøgelser fundet, at ikke alle typer af placeboeffekter kan blokeres af naloxon, og derfor må nogle placeboeffekter også være nonopioidmedieret (2, 3). For bedre at forstå, hvilke forhold der påvirker, om placeboeffekter er opioid- eller nonopioidmedierede, foretog Benedetti et al en elegant undersøgelse (3, 2), hvor de udsatte raske forsøgspersoner for smertefulde stimuli og inducerede placeboeffekter på tre forskellige måder.
En gruppe fik blot verbale suggestioner om, at de ville få et stærkt smertestillende medikament, hvorefter de fik en saltvandsindsprøjtning. En anden gruppe fik morfininjektioner i dagene før, de fik saltvandsindsprøjtningen, og blev således betinget med et opioidmedikament. Den sidstnævnte gruppe fik keterolakinjektioner før saltvandsindsprøjtningen og blev således betinget med et nonopioidmedikament.
Alle tre grupper opnåede signifikante placeboeffekter, men det var kun de placeboeffekter, der var induceret via verbale suggestioner og morfinbetingning, der kunne blokeres af opioidantagonisten og dermed var opioidmedierede. Placeboeffekter, der var induceret via nonopioidbetingning, var ikke opioidmedierede.
Tidligere erfaringer og forventninger ser således ud til at være afgørende for, om placeboeffekten er opioid- eller nonopioidmedieret. De eksakte mekanismer i nonopioidmedieret smertekontrol er endnu ikke specificerede.
Hvordan virker placebo?
Hvis man sammenfatter den viden, der er præsenteret her, er det muligt danne sig et sammenhængende billede af de faktorer, der på nuværende tidspunkt ser ud til at indgå i en placeboeffekt (1, 2).
Patientens oplevelse af behandlingssituationen ser ud til at være påvirket af tidligere erfaringer, de informationer, patienten får om behandlingen, og sandsynligvis relationen til behandleren. Hvis patienten har tillid til behandleren og behandlingen, vil der ofte opstå forventninger om smertelindring, og dette kan bidrage til en reduktion af negative følelser såsom angst.
Disse psykologiske ændringer ser ud til at være forbundet med ændret aktivitet i de præfrontale områder og rostal anterior cingulate cortex. Ændret aktivitet i disse områder ser på sin side ud til at kunne være relateret til frigivelse af endogene opioider, hvorved der opstår reel smertelindring. I nogle tilfælde vil smertelindringen også kunne være nonopioidmedieret.
På nuværende tidspunkt har man således tilstrækkelig viden til at kunne fastslå, at smertelindring i forbindelse med placebobehandling kan skyldes en reelt smertelindrende effekt (2, 3). Tidligere har man overvejet, om placeboeffekter alene kunne forklares via responsbias, hvor patienten blot siger, at han/hun oplever smertelindring uden reelt at opleve det, fordi han tror, at det er det, lægen gerne vil høre.
Det er imidlertid vanskeligt at opretholde denne forklaring, når undersøgelser viser, at nogle placeboeffekter kan blokeres af naloxon, som forsøgspersonen ikke kan registrere, at han får, og når der kan være reduceret aktivitet i bl.a. thalamus i forbindelse med en placeboeffekt. Det er dog muligt, at andre fejlkilder som f.eks. tilvænning til forsøgsdesignet i nogle tilfælde kan bidrage til dele af den målte smertelindring i forbindelse med placebobehandling. For tiden afprøves og udvikles nye undersøgelsesdesign i forsøg på at afklare dette (2).
Den præsenterede forståelse af placeboeffekten er naturligvis kun en rudimentær skitse, og der ligger fremover et stort arbejde i at klarlægge samspillet mellem kognitive og følelsesmæssige faktorer i placeboeffekter og deres neurofysiologiske korrelater.
Placeboeffekter ved parkinsons sygdom
Som tidligere nævnt er man begyndt at opnå større viden om placeboeffekter i forhold til andre lidelser end smerte. Et af de virkelig interessante nye forskningsområder er undersøgelsen af placeboeffekter i forhold til Parkinsons sygdom.
Parkinsons sygdom er i høj grad en objektiv lidelse, og den er kendetegnet ved bl.a. muskelstivhed og nedsat frigivelse af signalstoffet dopamin. Et velkendt behandlingsmiddel over for Parkinsons sygdom er apomorfin. Man har i hjerneskanningsstudier påvist, at hvis patienter får placebobehandling i den tro, at det er apomorfin, bliver der frigivet en stærkt øget mængde endogen dopamin i stiatum, og at denne øgning af dopamin er relateret til en klinisk bedring for en stor del af patienterne.
En undersøgelse af elektrisk aktivitet i hjernen har ligeledes vist, at der under placebobehandling sker en ændring i fyringsmønsteret i neuroner i den subtalamiske kerne. Det er nærliggende at sammenkoble disse to fund og forestille sig, at placebobehandling fører til en øget frigivelse af dopamin, som ændrer neuronernes fyringsmønster og dermed skaber klinisk bedring i de motoriske symptomer.
Der er imidlertid endnu ikke foretaget et samlet studie af disse forhold, og det er derfor nødvendigt at undersøge denne hypotese nærmere, inden man kan udtale sig klart om sammenhængen mellem mekanismerne (3).
Forventninger spiller også en stor rolle i forhold til placeboeffekter og behandlingseffekter ved Parkinsons sygdom. Nogle patienter med Parkinsons sygdom behandles med elektrisk stimulering af den subtalamiske kerne, og her har det vist sig, at verbale suggestioner om enten forbedret eller forværret motorisk funktion påvirker behandlingsresultatet (3).
Man har også undersøgt, om implantation af nyt væv i hjernen kunne være en ny behandlingsform ved Parkinsons sygdom. McRae et al lavede et klinisk forsøg, hvor de enten implanterede nyt væv eller foretog en placebo-operation på en række patienter med Parkinsons sygdom. Samtidig spurgte de patienterne, hvilken behandlingsgruppe de troede, at de tilhørte. Det viste sig, at de to behandlingsgrupper klarede sig lige godt efter operationen, når man så på de målte værdier for fysisk velbefindende og livskvalitet.
Et meget interessant fund ved undersøgelsen var imidlertid, at de patienter, der troede, at de tilhørte den aktive behandlingsgruppe, klarede sig bedst overordnet set også 12 måneder efter operationen. Det var således mere afgørende, at patienterne troede og forventede, at de havde fået den aktive behandling, end at de rent faktisk havde fået den (4).
Denne undersøgelse viser ikke blot, at forventning er af stor betydning for behandlingseffekten i forhold til Parkinsons sygdom, den viser også, at det er vigtigt at undersøge, i hvilket omfang placebofaktorer bidrager til effekten af kirurgi.
Inden for kirurgi har man af etiske årsager minimeret brugen af placebokontrollerede undersøgelser, hvilket er fuldt forståeligt. Men det betyder desværre også, at vi ikke ved, hvor stor en del af effekten ved kirurgi, der stammer fra hhv. aktive faktorer og placebofaktorer.
I og med at vi opnår større viden om mekanismerne i placeboeffekter, kan man forestille sig, at det i højere grad bliver muligt at udvikle etisk forsvarlige metoder til at måle, hvorledes placebofaktorer indgår i kirurgisk og alternativ behandling, noget som vi i dag ved meget lidt om.
Placebo og klinisk praksis
Hvordan kan disse placeboeffekter udnyttes i klinisk praksis? I denne artikel er der blevet argumenteret for, at placeboeffekter kan føre til reel smertelindring, og det kan derfor være nærliggende at spørge, om det betyder, at man skal begynde at udskrive placebobehandlinger til patienter i form af eksempelvis kalktabletter?
Spørgsmålet er relevant. En nyere opgørelse fra Hrobjartsson & Norup har vist, at 86 procent af alle danske læger har udskrevet inaktive behandlinger eller behandlinger, der ikke har en virkning på den lidelse, der behandles - primært med det formål at tilfredsstille vanskelige patienter (16).
En sådan behandling vil muligvis kunne lindre smerte, men da patienterne her føres bag lyset, er det uetisk (4). Hvis det bliver opdaget, vil det sandsynligvis kunne ødelægge forholdet mellem lægen og patienten, hvilket kan underminere effekten af fremtidige behandlinger.
I stedet kan man udnytte det forhold, at behandlingsritualet, patientens forventning om smertelindring og eventuel reduktion i negative følelser har vist sig at bidrage til såvel effekten af placebobehandlinger som til effekten af aktive standardbehandlinger (1, 2). Det betyder nemlig, at man vil kunne tilbyde standardiseret behandling og dernæst søge at optimere bidraget af placebofaktorer inden for standardbehandlingen, hvilket øger den samlede behandlingseffekt.
I praksis kan dette gøres ved at tage sig god tid til at skabe en relation til patienten og sørge for at rammesætte og italesætte behandlingen på en måde, der giver mening for patienten. I den forbindelse er det vigtigt at spørge til de forventninger og følelser, patienten har i forhold til behandlingen, og søge at optimere dem på en realistisk måde. Dette kan blandt andet gøres ved at give optimistiske, men selvfølgelig realistiske verbale suggestioner for smertelindring (1, 2).
For mange klinikere lyder dette måske som standardpraksis. Men en større eksplicit viden om, hvilke psykologiske og neurofysiologiske faktorer, der fremmer bidraget af placeboeffekter, vil sandsynligvis kunne hjælpe patienten til at tænke og føle i baner, der er mere optimale for terapeutisk effekt. Så længe der gives sandfærdige verbale suggestioner, er denne praksis etisk forsvarlig. Faktisk kan det siges at være mere forsvarligt at udnytte placebofaktorer end at undlade dem, da de kan øge den samlede behandlingseffekt.
Samlet set tyder det på, at man ved at udnytte placebofaktorer kan nøjes med mindre doser medicin og stadig opnå samme niveau af smertelindring, hvilket sandsynligvis vil kunne mindske omfanget af bivirkninger ved behandlingen (2).
Se referenceliste
Artiklen bringes med tilladelse fra Månedsskrift for Praktisk Lægegerning, hvor den tidligere har været bragt, nr. 9, September 2009.
Du skal logge ind for at se kommentarer og selv kommentere
Log ind
Er du endnu ikke medlem? Bliv medlem i dag og få fuld adgang til fysio.dk, og gør brug af vores mange medlemsfordele.